|
Ból to problem interdyscyplinarny |
Ból to problem interdyscyplinarny
Ponad 200 specjalistów weźmie udział w międzynarodowej konferencji naukowo-szkoleniowej „Integracyjna Medycyna Bólu”, która odbędzie się 8-9 kwietnia we Wrocławiu pod patronatem naukowym Katedry i Kliniki Anestezjologii i Intensywnej Terapii Uniwersytetu Medycznego we Wrocławiu. Wśród uczestników znajdą się nie tylko członkowie zarządu Polskiego Towarzystwa Badania Bólu oraz anestezjolodzy, którzy najczęściej zajmują się leczeniem bólu, ale też lekarze innych medycznych specjalizacji: m.in. ortopedzi, neurolodzy, lekarze rodzinni. Ból jest bowiem problemem wielodyscyplinarnym, a jego prawidłowe leczenie często wymaga współpracy specjalistów różnych dziedzin.
Jedna z sesji będzie dotyczyła bólów krzyża, a temat nie jest przypadkowy:
– Podczas konferencji będziemy omawiać wiodące tematy dotyczące leczenia bólu, a do takich właśnie należą bóle krzyża – mówi prof. Andrzej Kübler z komitetu organizacyjnego i naukowego konferencji, koordynator Centrum Leczenia Bólu i Opieki Paliatywnej Uniwersyteckiego Szpitala Klinicznego we Wrocławiu i członek zarządu Polskiego Towarzystwa Badania Bólu. – Obok bólów głowy to najczęstszy powód zgłaszania się do lekarzy pacjentów z powodu fizycznego cierpienia. Ból przewlekły dotyka nawet 1/3 populacji w Europie, a jednocześnie w dużej mierze nie jest właściwie leczony – o ile w ogóle jest leczony, ponieważ wielu cierpiących nie otrzymuje żadnej specjalistycznej pomocy. Z tego powodu pacjenci zbyt często uciekają się do samoleczenia, zwykle związanego z nadużywaniem środków przeciwbólowych lub też odwiedzają różnych lekarzy, którzy niezależnie od siebie przepisują im leki. Wśród „rekordzistów” Poradni Leczenia Bólu USK mamy osoby, zażywające jednocześnie 20-30 tego rodzaju środków. Takie postepowanie nie tylko nie jest skuteczne, ale ponadto powoduje liczne skutki uboczne, katastrofalne dla zdrowia.
Specjaliści leczenia bólu od lat walczą o to, by ból przewlekły, który potrafi dosłownie niszczyć życie człowieka, był traktowany, jako odrębna choroba i leczony w sposób zintegrowany. Współczesna medycyna dysponuje bowiem wieloma narzędziami, dzięki którym można skutecznie uśmierzać ból. To nie tylko leki, ale także m.in. fizjoterapia czy psychoterapia, które wciąż pozostają niewykorzystywane w odpowiednim stopniu.
Czy niewłaściwe leczenie bólu jest polską „specjalnością” i jak wypadamy pod tym względem na tle innych krajów? Odpowiedzi na te pytania będzie można zapewne znaleźć podczas wyjątkowej sesji, na której spotkają się specjaliści z Polski i Niemiec, by porównać systemy działające w obu krajach.
– Ciekawostką jest fakt, że wszyscy nasi goście z Niemiec są z pochodzenia Polakami i urodzili się we Wrocławiu. Ta sesja będzie prowadzona w języku polskim – dodaje prof. Andrzej Kübler.
Więcej informacji o konferencji:
https://imb2022.econgress.pl


|
Odeszły wody? Bez paniki
Przedwczesne odejście wód płodowych nie musi oznaczać szybkiego zakończenia ciąży i zagrożenia dla matki. Najlepszym na to dowodem jest szczęśliwy poród dziecka o wadze ponad 3 kg, które niedawno przyszło na świat w Uniwersyteckim Szpitalu Klinicznym we Wrocławiu. Lekarzom II Kliniki Ginekologii i Położnictwa USK udało się utrzymać ciążę przez ponad 15 tygodni od czasu odpłynięcia wód płodowych u matki. Podobne przypadki dla położników nie są nowością, ale ostatnio w części opinii społecznej wokół znanego od dawna problemu medycznego narosło wiele nieporozumień, a lekarze ratujący matkę i dziecko niejednokrotnie muszą się mierzyć z medialnym hejtem.
Temat został nagłośniony w listopadzie ub. r., w związku ze śmiercią 30-letniej ciężarnej w szpitalu w Pszczynie, zmarłej z powodu wstrząsu septycznego po odejściu wód płodowych. Ten dramatyczny przypadek spowodował lawinę publikacji opartych na emocjach, a nie na medycznej wiedzy. U wielu kobiet w ciąży wywoływały one co najmniej niepokój a lekarze stali się obiektem bezpodstawnych oskarżeń.
– Trudno położnikowi spokojnie czytać wpisy w mediach społecznościowych w rodzaju, że ciężarnej odeszły wody, a lekarze czekają na obumarcie płodu, wstrząs septyczny i śmierć kobiety – mówi prof. Mariusz Zimmer, kierownik II Kliniki Ginekologii i Położnictwa USK. – Po nagłośnieniu sprawy z Pszczyny tego typu pseudoinformacji mieliśmy mnóstwo. Nagle znawcami położnictwa stali się ludzie, którzy z medycyną nie mają nic wspólnego, za to ich wpływ na opinię publiczną bywa ogromny. Jeśli w sprawie w dramatycznym tonie wypowie się celebryta, wywołuje to natychmiast nagonkę na lekarzy. Sterowanie opinią publiczną to jedno, a druga kwestia to oddziaływanie dezinformacji na psychikę ciężarnych i związane z tym możliwe konsekwencje. Emocje, zwłaszcza te negatywne, mogą doprowadzić do czynności skurczowej macicy, a nawet do utraty ciąży. Straszenie kobiet w ciąży nieodpowiedzialnymi publikacjami jest po prostu szkodliwe. Odejście wód płodowych przed czasem wymaga nie histerii ani skazywania matki i dziecka na śmierć, ale interwencji specjalisty. Po to właśnie, by oboje ratować.
Wody płodowe są niezwykle ważne dla rozwijającego się płodu. Chronią go przed bodźcami ze świata zewnętrznego, urazami, infekcjami, biorą też udział w dostarczeniu substancji odżywczych. Zwykle odchodzą na krótko przed porodem i jest to fizjologiczna norma, a dla kobiety znak, że „zaczyna się”. Czasem jednak z różnych powodów dochodzi do tego wcześniej. Jeśli stanie się to przed upływem 38 tygodnia ciąży, mamy do czynienia z przedwczesnym odejściem wód płodowych – PROM (ang. Premature rupture of membranes). A czasem – skrajnie przedwczesnym (PPROM), jak było to w przypadku jednej z pacjentek II Kliniki Ginekologii i Położnictwa USK, u której wody płodowe zaczęły odpływać w 22 tygodniu ciąży. Taka sytuacja może być wprawdzie niebezpieczna dla przebiegu ciąży, ale niekoniecznie musi mieć dramatyczny finał. Medycyna jest sztuką i każdy przypadek należy traktować indywidualnie i analizować możliwość utrzymywania takich ciąż.
– Ilość płynu owodniowego jest ważnym elementem prawidłowego rozwoju ciąży. Oczywiście lepiej, żeby one przedwcześnie nie odpłynęły, ale jeżeli tak się stanie, a płód jest niezdolny jeszcze do życia, można podjąć próbę leczenia tej patologii do okresu przeżywalności noworodka – wyjaśnia prof. Mariusz Zimmer, kierownik II Kliniki Ginekologii i Położnictwa USK. – Istnieje wiele parametrów, które oceniamy w diagnostyce rozwoju zarodka, a potem płodu wraz z lokalizacją łożyska. Każdy z tych czynników ma swoją wagę. Oczywistym jest, że przedwczesne odpłynięcie płynu owodniowego jest ekstremalną patologią, ale nie przekreślającą możliwości utrzymania ciąży. Jeśli płód rozwija się w tej nietypowej sytuacji i nie ma nieprawidłowości łożyska, a przede wszystkim nie ma wykładników stanu zapalnego, samo zmniejszenie ilości wód płodowych nie musi oznaczać końca ciąży – można podjąć próbę leczenia. Oczywiście nie zawsze się ona udaje i w pewnej sytuacji może nastąpić śmierć płodu lub pojawią się wykładniki stanu zapalnego – to wówczas poddajemy się i taką ciążę należy usunąć.
Do uszkodzenia pęcherza płodowego i utraty płynu dochodzi najczęściej z powodu stanów zapalnych, rzadziej przyczyną bywają np. zabiegi amniopunkcji, gdy nie zasklepi się miejsce wkłucia igły. Najczęstszym zagrożeniem dla płodu w takiej sytuacji są infekcje. Przerwana ciągłość pęcherza to bowiem otwarte wrota dla różnego rodzaju bakterii. Dlatego trzeba pacjentkę monitorować pod tym kątem i reagować na sytuację. Przy infekcji konieczne jest stosowanie antybiotyków.
– Oczywiście, przy infekcji trzeba się liczyć z ryzykiem rozwinięcia sepsy, jeśli sytuacja wymknie się spod kontroli – zastrzega prof. Zimmer. – Dlatego taki przypadek wymaga szczególnej troski i skrupulatnego monitorowania, tak aby reagować natychmiast w zależności od sytuacji w danej chwili. Nasza pacjentka z PPROM wiele tygodni spędziła w klinice, i to w najtrudniejszym covidowym okresie, gdy nikt z bliskich nawet nie mógł jej odwiedzić. Na pewno było to dla niej uciążliwe, mimo że w gruncie rzeczy wymagała niewielkich działań terapeutycznych – ale warto było. Udało się doczekać do 37 tygodnia ciąży, gdy wszystkie narządy płodu osiągnęły dojrzałość i bez wystąpienia sepsy, co sugerował hejt skierowany personalnie na prof. Zimmera, szczęśliwie zakończyć ciążę pełnym sukcesem. Na szczęście, lekarze nie ulegają „zaleceniom” celebrytów, by po każdym przedwczesnym odejściu wód płodowych, przerywać ciążę.
– Jest to bardzo trudne, kiedy medialnie podważana jest wiedza i doświadczenie medyków zajmujących się trudnymi przypadkami, których finał jest nie do przewidzenia i – jasno trzeba sobie powiedzieć – nie zawsze kończących się sukcesem. Dobrze byłoby, aby dla własnego spokoju nie ulegały im także same ciężarne oraz ich rodziny i zaufały specjalistom, którzy w każdym przypadku rozważając ryzyko i korzyści chcą pomóc. Po to jesteśmy – dodaje prof. Mariusz Zimmer.
Małowodzie i przedwczesne odejście wód płodowych, jako stan patologii ciąży dotyczy niewielkiego promila ciężarnych ale bezwzględnie wymaga opieki medycznej.
|
|
W USK znów można odwiedzać pacjentów |
W USK znów można odwiedzać pacjentów
Szanowni Państwo,
informujemy, że od 5 kwietnia 2022 r. ponownie można odwiedzać pacjentów przebywających w naszym szpitalu (z wyłączeniem Kliniki Transplantacji Szpiku, Onkologii i Hematologii Dziecięcej).
Odwiedziny będą możliwe w godzinach od 14.00 do 17.00 a osoby odwiedzające zobowiązane są do zachowania poniższych zasad:
• pacjenta w oddziale może odwiedzić jednoczasowo jedna osoba,
• osoba odwiedzająca zobowiązana jest przed wejściem na teren szpitala do założenia maseczki chirurgicznej zasłaniającej usta i nos oraz stosowania maseczki w sposób ciągły przez cały czas pobytu na terenie USK,
• osoba odwiedzająca nie może mieć objawów infekcji (w tym m.in. kataru, kaszlu, gorączki, bólu gardła),
• osoba odwiedzająca zobowiązana jest do dezynfekcji rąk niezwłocznie po wejściu do szpitala oraz powtórnie do oddziału/sali chorych, w którym przebywa pacjent
• artykuły i rzeczy osobiste dostarczane pacjentowi należy ograniczyć do niezbędnego minimum,
• zaleca się, aby odwiedziny ograniczyć do 30 minut,
• osoby odwiedzające zobowiązane są bezwzględnie stosować się do poleceń personelu medycznego,
• ostateczną decyzję o możliwości odwiedzin pacjenta podejmuje personel medyczny oddziału,
• OBOWIĄZUJE KATEGORYCZNY ZAKAZ ODWIEDZIN PACJENTÓW USK AKTUALNIE OBJĘTYCH IZOLACJĄ LUB KWARANTANNĄ.
Podczas pobytu jednodniowego w Klinice Transplantacji Szpiku, Onkologii i Hematologii Dziecięcej dziecku może towarzyszyć tylko jeden opiekun.
W dbałości o bezpieczeństwo pacjentów i personelu szpitala prosimy bez wezwania stosować się do powyższych zaleceń.
|
|
Dr Jakub Berezowski p.o. dyrektorem USK |
|
Dr Jakub Berezowski p.o. dyrektorem USK
Decyzją rektora Uniwersytetu Medycznego we Wrocławiu stanowisko p.o. dyrektora Uniwersyteckiego Szpitala Klinicznego we Wrocławiu objął dr Jakub Berezowski, dotychczas dyrektor generalny UMW. Funkcję tę będzie pełnił od 1 kwietnia 2022 r. do czasu rozstrzygnięcia konkursu na dyrektora USK.
31 marca br. skończył się okres zatrudnienia dyrektora USK dra Piotra Pobrotyna. W ciągu dwóch miesięcy od tego czasu UMW jest zobowiązany do przeprowadzenia postępowania konkursowego na stanowisko dyrektora USK. Rektor UMW prof. Piotr Ponikowski powołał komisję konkursową i zdecydował, że do czasu rozstrzygnięcia konkursu USK będzie kierował dotychczasowy dyrektor generalny UMW – dr Jakub Berezowski.
Rektor UMW prof. Piotr Ponikowski podziękował Barbarze Korzeniowskiej, która w trudnym okresie przejściowym zgodziła się rozszerzyć zakres obowiązków i pełnić podwójną rolę – p.o. dyrektora i dyrektora ds. lecznictwa otwartego USK.
– Wymagało to ogromu pracy i zaangażowania. Zrobiła to wspaniale, za co bardzo dziękuję – powiedział rektor.
Dr Berezowski z wykształcenia jest prawnikiem, specjalizuje się w prawie medycznym i prawie ochrony zdrowia. Był prezesem, dyrektorem i menedżerem w Stowarzyszeniu „Promocja Przedsiębiorczości” w Opolu, które pełniło funkcję Regionalnej Instytucji Finansującej. W 2018 r. został powołany w skład gabinetu politycznego ministra zdrowia Łukasza Szumowskiego. Pełnił funkcję dyrektora Departamentu Kwalifikacji Medycznych i Nauki Ministerstwa Zdrowia, a od czerwca 2019 r. – pełnomocnika ministra zdrowia do spraw rozwoju kadr medycznych. Był także związany z Agencją Badań Medycznych, na stanowisku zastępcy prezesa ds. finansowania badań.
Link do wypowiedzi rektora UMW prof. Piotra Ponikowskiego:
https://https://youtu.be/JFEgHQR1c6o

|
|
USK i UMW szkoli najlepiej w Polsce w dziedzinie hematologii oraz hematologii i onkologii dziecięcej |
|
USK i UMW szkoli najlepiej w Polsce w dziedzinie hematologii oraz hematologii i onkologii dziecięcej
Centrum Medyczne Kształcenia Podyplomowego (CMKP) przedstawiało zestawienie wyników zdawalności Państwowego Egzaminu Specjalizacyjnego (PES) w odniesieniu do konkretnych jednostek szkolących młodych lekarzy. Obejmuje ono wyniki PES uzyskiwane przez zdających w czterech sesjach egzaminacyjnych z lat 2020-2021.
Wyniki prezentują ranking jednostek specjalizujących, które w ciągu tych dwóch lat wyszkoliły na rzecz systemu opieki zdrowotnej największą liczbę lekarzy specjalistów. Na początek CMKP opublikowało dane dotyczące 22 specjalizacji uznanych przez ministra zdrowia za priorytetowe oraz w dziedzinie nefrologii.
Uniwersytecki Szpital Kliniczny we Wrocławiu zajął pierwsze miejsce w Polsce w dwóch dziedzinach. Są to hematologia, w której wykształcił 6 specjalistów oraz onkologia i hematologia dziecięca (3 specjalistów).
– Kształcenie podyplomowe jest jednym z naszych zadań, jako ośrodka akademickiego – komentuje prof. Tomasz Wróbel, kierownik Katedry i Kliniki Hematologii, Nowotworów Krwi i Transplantacji Szpiku Uniwersytetu Medycznego we Wrocławiu i USK. – Mamy obowiązek kształcić kadry medyczne i jak widać, robimy to z powodzeniem. Szkoda tylko, że zainteresowanie młodych lekarzy hematologią jest tak niewielkie. Ta specjalizacja uchodzi bowiem za trudną, a sama praca z pacjentami chorymi onkologicznie jest bardzo obciążająca psychicznie. Hematologia to specjalizacja dla pasjonatów.
Podobnie ocenia sytuację w swojej dziedzinie prof. Krzysztof Kałwak, kierownik Katedry i Kliniki Transplantacji Szpiku, Onkologii i Hematologii Dziecięcej UMW i USK, która najskuteczniej w kraju kształci specjalistów onkologii i hematologii dziecięcej:
– Obecnie mamy wolne miejsca rezydenckie, ale brakuje chętnych – ubolewa prof. Kałwak. – Trudna specjalizacja, ciężka praca i praktycznie brak możliwości praktykowania prywatnie – to powody, dla których młodzi lekarze nie wybierają masowo tej specjalizacji. Natomiast ci, którzy decydują się na szkolenie w naszej klinice, na pewno mają możliwość perfekcyjnego przygotowania się do egzaminu PES, ponieważ zapoznają się ze wszystkimi dostępnymi metodami leczenia.
USK znalazł się także w krajowej czołówce pod względem kształcenia w anestezjologii i intensywnej terapii (II miejsce, 14 specjalistów), chirurgii ogólnej (III miejsce, 10 specjalistów), a także w dziedzinie chorób wewnętrznych (III miejsce, 20 specjalistów).
Cały ranking:
https://www.cmkp.edu.pl/zdawalnosc-panstwowego-egzaminu-specjalizacyjnego


|
|
Więcej zawałów serca po zmianie czasu na letni |
|
Więcej zawałów serca po zmianie czasu na letni
Minimum trzy doby – tyle potrzebuje organizm przeciętnego człowieka, by przyzwyczaić się do zmiany czasu z zimowego na letni. Dlaczego nie da się przestawić człowieka tak, jak zegarka i czym grozi utrata godziny snu w ciągu doby – wyjaśnia prof. Helena Martynowicz z Laboratorium Snu Kliniki Chorób Wewnętrznych, Zawodowych, Nadciśnienia Tętniczego i Onkologii Uniwersyteckiego Szpitala Klinicznego we Wrocławiu.
Zmiana czasu budzi od lat kontrowersje i coraz więcej ekspertów przekonuje, że nie jest ona uzasadniona ekonomicznie. Oszczędności, jakie miał przynieść gospodarce ten pomysł, okazały się w praktyce iluzoryczne, natomiast szkody dla zdrowia – całkiem realne. Zdaniem specjalistów, szczególnie szkodliwe jest przejście z czasu zimowego na letni.
– Potrzebujemy ok. trzech dób, żeby dostosować się do zmiany czasu – mówi prof. Helena Martynowicz. – Powodem jest fakt, że nasz rytm dobowy, regulowany przez wiele mechanizmów (m.in. hormonalnych i metabolicznych), zostaje zakłócony. Dodatkowo wiosenna zmiana czasu zabiera nam godzinę snu w ciągu doby – przynajmniej zanim się przyzwyczaimy. Z tych powodów przejście na czas letni jest wręcz niebezpieczne dla zdrowia. Zaburzenie rytmu dobowego i godzina snu mniej mogą powodować zaburzenia koncentracji, senność, uczucie zmęczenia. Szczególnie muszą w takiej sytuacji uważać osoby z problemami naczyniowo-sercowymi, bo niedobory snu zwiększają ryzyko zawału serca. Odzwierciedlają to statystyki: w poniedziałki po zmianie czasu obserwujemy więcej zawałów serca niż w pozostałe dni tygodnia. Ostatnie badania wskazują również na zwiększenie liczby wypadków komunikacyjnych, szczególnie motocyklowych, w ciągu 7 dni po zmianie czasu. Obserwujemy także wzrost liczby udarów mózgu, zaburzeń rytmu serca, szczególnie migotania przedsionków, oraz przyjęć pacjentów do szpitali. W związku z tym Amerykańska Akademia Medycyny Snu w wydanym w 2020 roku stanowisku zaleca zniesienie sezonowych zmian czasu na rzecz czasu stałego, całorocznego.
Ekspert ds. snu zaleca, by zmianę rytmu dobowego rozłożyć na kilka dni, minimum na trzy doby. Podczas przechodzenia na czas letni warto sobie zaplanować urlop, chociaż na początek tygodnia. Warto odłożyć ważne decyzje na później, ponieważ zmiana czasu i powiązany z nią niedobór snu wpływa na funkcjonowanie płatów czołowych, co może skutkować zaburzeniami oceny i zdolności podejmowania decyzji.
– Sen jest niezmiernie ważny dla zdrowia, bo w jego trakcie regeneruje się cały organizm – tłumaczy prof. Helena Martynowicz. – Szczególnie ważna jest pierwsza połowa nocy, podczas której śpimy snem głębokim, wolnofalowym, w trakcie którego następuje odnowa komórkowa. Zwalnia akcja serca, spada ciśnienie krwi, mięśnie się rozluźniają. Podczas fazy REM, dominującej nad ranem, nasz mózg wykazuje się wysoką aktywnością, pojawiają się marzenia senne, utrwalają się ślady pamięciowe i przetwarzają emocje. Prawidłowy sen jest zatem potrzebny nie tylko dla ciała, ale także dla umysłu.
Prof. Martynowicz zastrzega jednak, że pojęcie „prawidłowy sen” jest sprawą osobniczą. Przeciętnie dorosły człowiek powinien spać 7-8 godzin na dobę, ale zapotrzebowanie na sen jest różne i zależy od czynników genetycznych oraz wieku. Niektórzy potrzebują 9 lub nawet więcej godzin snu, innym wystarczy 4-5. Fazy snu następują po sobie w cyklach, które trwają od 80 do 120 minut. Ich liczba jest jednak różna: jedni przechodzą przez 4 cykle, a największe śpiochy mogą mieć ich nawet 6. Ważne, żeby przespać je w całości, przechodząc przez wszystkie fazy.
– Prawidłowego snu, który jest tak bardzo potrzebny każdemu człowiekowi, można się nauczyć poprzez odpowiednie treningi – zapewnia ekspert, dodając, że liczba przypadków zaburzeń snu dramatycznie rośnie. Jednym z powodów jest nadużywanie urządzeń, których ekrany emitują niebieskie światło: smartfonów, tabletów, itp.
Za odkrycia związane z zegarem biologicznym trójka naukowców (Jeffrey C. Hall, Michael Rosbash i Michael W. Young) otrzymała w 2017 r. Nagrodę Nobla w dziedzinie medycyny i fizjologii. Badacze ci odkryli białka regulujące rytm dobowy.

|
|
Prof. Tomasz Szydełko z USK krajowym konsultantem w dziedzinie urologii |
|
Prof. Tomasz Szydełko z USK krajowym konsultantem w dziedzinie urologii
Minister zdrowia powołał nowego konsultanta krajowego w dziedzinie urologii. Funkcję tę objął prof. Tomasz Szydełko, szef Uniwersyteckiego Centrum Urologii Uniwersyteckiego Szpitala Klinicznego we Wrocławiu.
Ze środowiskiem USK i Uniwersytetu Medycznego we Wrocławiu związanych jest obecnie sześcioro konsultantów w dziedzinach medycyny i farmacji. Poza nowym konsultantem ds. urologii są to: dr hab. Agnieszka Mastalerz-Migas (medycyna rodzinna), prof. dr hab. Danuta Zwolińska (nefrologia dziecięca), prof. dr hab. Beata Kawala (ortodoncja), dr Bożena Grimling (farmacja apteczna), prof. dr hab. Anna Wiela-Hojeńska (farmacja kliniczna).
Zadania konsultantów krajowych:
• inicjują krajowe badania epidemiologiczne oraz oceniają metody i wyniki tych badań;
• prognozują potrzeby zdrowotne w swojej dziedzinie;
• doradzają, jak realizować zadania, które wynikają z Narodowego Programu Zdrowia i innych programów zdrowotnych;
• opiniują wnioski o skierowanie pacjenta do leczenia lub badań diagnostycznych poza granicami Polski;
• opiniują i doradzają przy zadaniach realizowanych przez Centrum Egzaminów Medycznych, Centrum Kształcenia Podyplomowego Pielęgniarek i Położnych oraz Centrum Medycznego Kształcenia Podyplomowego.

|
|
Bariera językowa jest największym problemem w zatrudnianiu pielęgniarek z Ukrainy |
|
Bariera językowa jest największym problemem w zatrudnianiu pielęgniarek z Ukrainy
Pielęgniarki i położne z Ukrainy chcą pracować w Uniwersyteckim Szpitalu Klinicznym we Wrocławiu, a szpital mógłby przyjąć nawet kilkadziesiąt z nich. Głównym problemem są nie tyle formalności, związane z pozwoleniem na pracę i uzyskaniem prawa do wykonywania zawodu, ile bariera językowa. Większość z osób, które obecnie zgłaszają chęć pracy w USK, nie porozumiewa się w języku polskim ani w mowie, ani w piśmie. Jest pomysł, jak ten problem rozwiązać.
USK we Wrocławiu zatrudnia blisko 1600 pielęgniarek, pielęgniarzy i położnych i chętnie przyjąłby ich więcej. Jednak większość przedstawicieli tego zawodu, którzy uciekli przed wojną z Ukrainy, nie może od razu podjąć pracy.
- Jesteśmy bardzo dużą jednostką, rotacja pracowników jest spora, więc mamy ogromne zapotrzebowanie na zatrudnienie personelu medycznego – tłumaczy Violetta Magiera, dyrektor USK ds. pielęgniarstwa. – Moglibyśmy przyjąć do pracy nawet kilkadziesiąt pielęgniarek, pielęgniarzy i położnych. Zgłaszają się do nas uchodźcy wojenni z odpowiednim wykształceniem i jesteśmy zainteresowani ich zatrudnieniem. Konieczna do tego jest zgoda Ministerstwa Zdrowia i uzyskanie prawa do wykonywania zawodu. Pomoc w przejściu tej ścieżki administracyjnej deklaruje samorząd pielęgniarek i położnych, my jako szpital też jesteśmy w stanie w tym pomóc. Większym problemem jest bariera językowa. Praca pielęgniarki wymaga nie tylko umiejętności medycznych, znajomości leków, itd. Nasza praca opiera się na relacjach z pacjentami i lekarzami. Tymczasem niewiele osób spośród tych, które znalazły się we Wrocławiu w związku z działaniami wojennymi i szukają pracy w USK, mówi po polsku, nie wspominając już o słowie pisanym.
USK szuka rozwiązania tego problemu. Jednym z pomysłów jest zorganizowanie szybkiego kursu języka polskiego dla przyszłego personelu medycznego z Ukrainy, a konkretnie dla tych, którzy zadeklarują chęć pracy w USK przez dłuższy czas.
|
|
Szczepienia dzieci uchodźców |
|
Jak szczepić dzieci uchodźców wojennych z Ukrainy? Zagadnienia praktyczne i rekomendacje
Zespół ds. Szczepień Ochronnych w rozszerzonym składzie eksperckim pracuje nad rekomendacjami dla ministra zdrowia, dotyczącymi szczepień dzieci uchodźców z Ukrainy. W jego składzie jest dr n. med. Agnieszka Matkowska-Kocjan z Kliniki Pediatrii i Chorób Infekcyjnych Uniwersytetu Medycznego we Wrocławiu, która opublikowała w Medycynie Praktycznej – Szczepienia artykuł dotyczący praktycznych aspektów prowadzenia szczepień ochronnych u uchodźców z Ukrainy.
Do Polski w ciągu dwóch tygodni dotarło ponad milion uchodźców wojennych z Ukrainy i zapewne liczba ta zwiększy się jeszcze wielokrotnie. Jednym z wielu wyzwań, przed jakimi w związku z tym stajemy, jest profilaktyka chorób zakaźnych poprzez szczepienia.
– Lekarze mają wiele wątpliwości – mówi Agnieszka Matkowska-Kocjan z Kliniki Pediatrii i Chorób Infekcyjnych Uniwersyteckiego Szpitala Klinicznego we Wrocławiu. – Czy dzieci uchodźców mogą być szczepione w ramach Programu Szczepień Ochronnych, obowiązującego w Polsce? Jak postępować w przypadku braku dokumentacji medycznej? Jak ułożyć kalendarz szczepień dla dziecka z Ukrainy, by uwzględnić różnice w PSO obu krajów? To tylko niektóre problemy, z którymi będziemy się spotykać.
Autorzy artykułu skupili się głównie na aspektach praktycznych. Między innymi zaproponowano schematy szczepień dla dzieci dotąd nieszczepionych lub bez dokumentacji medycznej, wytłumaczono specyfikę zapisu dokumentacji szczepień w Ukrainie, omówiono aspekty prawne szczepień u obcokrajowców oraz dostosowywania kalendarza szczepień rozpoczętego w Ukrainie do obowiązującego w Polsce Programu Szczepień Ochronnych.
Więcej: https://www.mp.pl/szczepienia/artykuly/przegladowe/292929,realizacja-szczepien-ochronnych-u-osob-przyjezdzajacych-z-ukrainy-najwazniejsze-zagadnienia-praktyczne

|
|
Szpital tymczasowy już bez pacjentów |
|
Szpital tymczasowy już bez pacjentów
8 marca br. wrocławski szpital tymczasowy przy ul. Rakietowej oficjalnie zawiesił swoją działalność. Ostatni pacjenci opuścili placówkę kilka dni wcześniej. Szpital został uruchomiony ponownie po kilkumiesięcznej przerwie 17 listopada ub. r., w związku z rosnącą liczbą zachorowań na COVID-19 wśród Dolnoślązaków.
IV fala pandemii miała swoją specyfikę: na COVID-19 chorowało więcej pacjentów starszych, z zaburzeniami odporności czy schorzeniami onkologicznymi. Z powodu chorób współistniejących wielu z nich musiało być hospitalizowanych także na specjalistycznych oddziałach USK, m.in. na oddziale intensywnej terapii. Przyjmowani byli także chorzy spoza regionu.
W czasie IV fali w szpitalu tymczasowym leczonych było 647 osób. Średnio pobyt w szpitalu trwał ponad 12 dni.
– Długi czas hospitalizacji wynikał właśnie z tego, że często nasi pacjenci poza COVID-19 mieli dodatkowe problemy zdrowotne – mówi koordynator szpitala tymczasowego i szef Szpitalnego Oddziału Ratunkowego w USK dr Janusz Sokołowski. – Średnia wieku pacjentów wynosiła ponad 65 lat, ale najmłodszy miał 20 lat, a najstarszy 97. Najtrudniejszym okresem było dla nas pierwsze pięć tygodni działania szpitala (do ok. połowy grudnia), gdy przyjmowaliśmy bardzo wielu pacjentów. W początkach stycznia sytuacja zaczęła się poprawiać, stopniowo coraz mniej chorych wymagało agresywnej tlenoterapii.
|
|
ECMO uratowało dziesiątki chorych na COVID-19
Ponad 40 pacjentów z COVID-19 zostało poddanych terapii ECMO w Klinice Anestezjologii i Intensywnej Terapii Uniwersyteckiego Szpitala Klinicznego we Wrocławiu w czasie III i IV fali pandemii. Choć samo ECMO nie leczy, jego stosowanie obarczone jest dużym ryzykiem powikłań i wysoką śmiertelnością, to jednak pozwoliło uratować wiele ludzkich istnień. Szef kliniki prof. Waldemar Goździk nie ma wątpliwości: pacjenci, którzy wyzdrowieli dzięki ECMO, bez tej procedury nie mieliby najmniejszych szans na przeżycie.
Jeszcze kilka lat temu pozaustrojowe utlenowanie krwi (ECMO) było stosowane w Polsce dość rzadko. W kardiochirurgii wykorzystywano je do wspomagania krążenia (ECMO żylno-tętnicze), a w leczeniu ostrej niewydolności oddechowej, np. w przypadku grypy (ECMO żylno-żylne). Dopiero pandemia COVID-19 spowodowała prawdziwy boom na tę metodę.
– Szerzej zaczęliśmy korzystać z ECMO podczas pandemii grypy AH1N1, ale i wówczas były to pojedyncze przypadki pacjentów z ciężką niewydolnością oddechową – mówi prof. Waldemar Goździk. – W USK długo wystarczało nam jedno urządzenie dla pacjentów kardiochirurgicznych. W czasie pandemii COVID-19 zdarzało się, że jednocześnie pracowało 7 takich aparatów – 5 naszych i 2 pożyczone z innych ośrodków. Infekcja SARS-CoV-2 powodowała u wielu osób tak ciężką niewydolność oddechową, że ECMO stało się jedyną szansą na ich uratowanie, gdy wyczerpano wszelkie inne możliwości leczenia.
W tym kontekście ECMO jest właściwie terapią ostatniej szansy. Sama metoda nie leczy, ale zastępując na jakiś czas pracę niewydolnych płuc lub serca, daje czas, konieczny na ich leczenie i regenerację. W przypadku pacjentów covidowych, których płuca są często niemal doszczętnie zniszczone, trwa to czasem wiele tygodni. A im dłuższa terapia, tym większe ryzyko powikłań. Ich lista jest długa: od wszelkiego rodzaju zakażeń, poprzez powikłania krwotoczne, po narządowe. Kiedy nieświadomy pacjent leży wiele dni podłączony do urządzenia, które wypompowuje z jego organizmu 5 l krwi na minutę, jego życie nie zależy wyłącznie od techniki. Kluczowa jest praca lekarzy oraz pielęgniarek, i to wielu specjalności. Poza anestezjologami, którzy czuwają nad pacjentem nieustannie, konieczne jest wsparcie radiologów, neuroradiologów, torakochirurgów, chirurgów naczyniowych, a nawet położników, gdy pacjentką jest ciężarna, jak to miało miejsce kilkakrotnie w USK.
– Nie wszystkich, niestety, udaje się uratować, pomimo użycia ECMO – przyznaje szef kliniki. – Przeżywalność pacjentów na ECMO w naszym szpitalu wynosi ok. 50 proc. i jest to bardzo doby wynik, porównywalny z wynikami leczenia w najlepszych ośrodkach na świecie.
Ponieważ terapia ECMO jest inwazyjna i ryzykowna, kryteria kwalifikacji pacjentów muszą być precyzyjnie określone. Nie każdego można podłączać do urządzenia. Wskazania i wykluczenia są ściśle zdefiniowane i określają warunki, które dają pacjentowi największą szansę na przeżycie tej bardzo trudnej terapii. Szanse takie niweczy na przykład wcześniejsza długotrwała wentylacja mechaniczna czy nawet wielodniowa terapia wysokoprzepływowa z użyciem bardzo wysokich stężeń tlenu.
– Kolosalne znaczenie ma waga pacjenta – dodaje prof. Waldemar Goździk. – Duża otyłość dyskwalifikuje do tej terapii, ponieważ nie jesteśmy w stanie z pomocą ECMO uzyskać przepływów krwi, gwarantujących zabezpieczenie bieżących potrzeb metabolicznych chorego. Kierujemy się też kryterium wieku, określając górną granicę na 60 lat. Większość pacjentów, u których zastosowaliśmy ECMO w naszej klinice, była w wieku 30-55 lat. Najstarsze osoby miały 60 lat, najmłodsze ok. 20. Łączyło ich coś jeszcze: bez wyjątków byli to pacjenci niezaszczepieni przeciwko COVID-19. To kolejny dowód na to, jak skutecznie szczepienie zabezpiecza przed najcięższym przebiegiem choroby. W całej grupie leczonych u nas pacjentów, których było ponad 200, tylko pojedyncze przypadki osób, trafiły do nas ze skrajną niewydolnością płuc pomimo szczepienia. Wszyscy ci pacjenci mieli poza zakażeniem Sars-CoV-2 bardzo poważne schorzenia towarzyszące, głównie onkologiczne i hematologiczne.
|
|
Nie pijmy profilaktycznie płynu Lugola! |
Nie pijmy profilaktycznie płynu Lugola!
Po zajęciu przez wojska rosyjskie ukraińskich elektrowni atomowych w Czarnobylu i Zaporożu, Polacy zaczęli wykupywać w aptekach płyn Lugola. Był on masowo podawany po awarii czarnobylskiej elektrowni w 1986 r. w ramach profilaktyki raka tarczycy – a do tej choroby mógł prowadzić radioaktywny jod 131, emitowany z uszkodzonych reaktorów. Wiele osób pamięta tamtą akcję, choć dziś są wątpliwości, czy była ona potrzebna. Dlaczego nie warto pić tego środka i jakie obowiązują procedury w razie skażenia – wyjaśnia specjalista medycyny nuklearnej i chorób wewnętrznych dr hab. Diana Jędrzejuk z Pracowni Medycyny Nuklearnej w Klinice Endokrynologii, Diabetologii i Leczenia Izotopami Uniwersyteckiego Szpitala Klinicznego we Wrocławiu.
Jod a tarczyca
Gdyby doszło do katastrofy związanej z elektrownią jądrową, zagrożeniem dla Polski może być jod radioaktywny – produkt rozpadu radioaktywnego uranu (pręty uranowe są paliwem w elektrowniach jądrowych), który uwolniony do atmosfery zostaje przeniesiony na odległe obszary. Miejsca skażenia można oczywiście przewidzieć, ale zależy to w głównej mierze od kierunku i siły wiatru. Jod radioaktywny, podobnie jak jod nieradioaktywny (zimny albo stabilny ), dostaje się do organizmu ssaków z pokarmem i z wdychanym powietrzem. Jedynym docelowym organem dla jodu jest tarczyca. Niekontrolowane narażenie zdrowej tarczycy na jod radioaktywny może prowadzić do powstania nowotworów tarczycy. Najbardziej podatne na to są małe dzieci i młodzi dorośli.
Co to jest płyn Lugola
Płyn Lugola sprzedawany jest albo w aptekach jako środek antyseptyczny na skórę, do płukania gardła czy też do usuwania nalotu z migdałków, albo internetowo jako odczynnik chemiczny analityczny do celów dydaktycznych. Specjaliści laryngolodzy i ginekolodzy do niedawna przepisywali na receptę roztwory do płukania gardła lub odkażające czopki dopochwowe z roztworem jodku potasu. Nie ma specjalnych wskazań do stosowania płynu Lugola doustnie w żadnych celach. W przeszłości w medycynie nuklearnej stosowało się czasami płyn Lugola przed wykonaniem pewnych badań i terapii guzów neuroendokrynnych. Obecnie stosuje się nadchloran potasowy. Nie ma sensu kupować tego płynu na zapas, ani go spożywać, nawet gdyby doszło do skażenia.
Procedury w razie katastrofy
Procedury, jakie obowiązują w naszym kraju w przypadku pojawienia się promieniowana w wyniku katastrofy elektrowni jądrowej, są szczegółowo opisane w Prawie Atomowym. Zgodnie z przepisami, o przyjęciu jodu w razie zdarzenia radiacyjnego decydują nie lekarze, ale administracja państwowa.
Pokrótce: na podstawie oceny sytuacji radiacyjnej kraju prezes Agencji Atomowej powiadamia Radę Ministrów, szczególnie ministra spraw wewnętrznych, a ten wojewodów. W gestii wojewody jest uruchomienie magazynów jodu stabilnego. A takie magazyny są np. w powiatach. I są do tego też przygotowane procedury uwzględniające transport, dystrybucję (są to nie tylko placówki medyczne, ale i szkoły i domy opieki, dla każdego powiatu jest to ściśle określone). W razie takiej potrzeby jod stabilny będzie dystrybuowany w postaci tabletek jodku potasu, który jest przeznaczony do stosowania w przypadku katastrof nuklearnych, podczas których nastąpiło uwolnienie radioaktywnych izotopów jodu, w celu zapobiegania wychwytowi radioaktywnego jodu przez tarczycę po spożyciu lub inhalacji substancji radioaktywnej. Dawki jodu i grupy osób, które otrzymają taką profilaktykę, również są uszczegółowione.
Zaleca się jak najszybsze przyjęcie tabletek, najlepiej w ciągu dwóch godzin od momentu wystawienia na działanie promieniowania (czyli nie w momencie pojawienia się katastrofy w danej elektrowni, tylko wystąpienia realnego zagrożenia na danym terenie). Jednak podanie tabletek w ciągu 8 godzin od momentu wystawienia na promieniowanie jest wciąż korzystne. Jak wiemy, w razie katastrofy mamy trochę czasu, bo elektrownie, o których mówimy, są relatywnie daleko, a wszystko zależy również od kierunku i siły wiatrów.
Kto dostanie jod?
W charakterystyce produktu leczniczego dla jodku potasu są rozpisane dawki jodu stabilnego dla każdej grupy wiekowej (od kobiet w ciąży, karmiących piersią i noworodków począwszy). Nie ma potrzeby, aby każdy przyjął jod stabilny. Przyjmowanie tabletek z zawartością jodu przez osoby powyżej 40 lat nie jest zalecane, ponieważ jest mniej prawdopodobne, że skorzystają oni na leczeniu jodem po ekspozycji na jod radioaktywny. Na takiej profilaktyce skorzystają na pewno dzieci, młodzież oraz kobiety w ciąży i karmiące piersią. Z pewnością także osoby mieszkające na obszarach objętych niedoborem jodu, a takich obszarów w Polsce już nie ma. Zawsze pierwszeństwo powinny mieć dzieci i młodsi dorośli. Dorośli powyżej 40 lat są mniej podatni na korzystny wpływ leczenia stabilnym jodem po narażeniu na działanie radioaktywnego jodu, ale osoby dorosłe, np. pracownicy służb ratowniczych zaangażowani w akcje ratownicze lub porządkowe, skorzystają na leczeniu niezależnie od wieku. Dlatego powinni mieć pierwszeństwo w przyjęciu dawki. I u nich rozważać można na bieżąco podawanie kolejnych dawek jodku potasu. Wiadomo, że u noworodków, kobiet w ciąży i karmiących piersią oraz starszych dorosłych (jeśli w ogóle) nie należy stosować więcej niż jedną dawkę; noworodki i starsi dorośli są bardziej narażeni na negatywne skutki zdrowotne, jeśli otrzymują powtarzalne dawki stabilnego jodu.
Jodu stabilnego przy ewentualnej katastrofie nie należy podawać m.in. pacjentom leczonym obecnie lub w przeszłości na nadczynność tarczycy, pacjentom z bezobjawowym wolem guzkowym lub utajoną chorobą Gravesa, którzy nie są leczeni. Należy stosować go dość ostrożnie u pacjentów z niewydolnością nerek lub nadnerczy, ciężkim odwodnieniem lub bolesnymi skurczami oczywiście wyważając, które skutki (przyjęcia tabletki bądź nie) będą gorsze.
Co za dużo, to niezdrowo
Rozpowszechnienie stosowania tomografii i wszelkich „grafii” wraz z podawaniem kontrastów jodowych (bo nie ma innych) przyczynia się oczywiście do otrzymywania informacji bardzo dokładnych i służących całemu procesowi diagnostycznemu. Jednak wpływ na tarczycę ogromnych dawek jodu, jakie otrzymuje pacjent podczas tomografii nie powinien być bagatelizowany. Tym bardziej, że wiele procedur terapeutycznych musi się odbywać po kolejnych badaniach z użyciem takich kontrastów. Tarczyca nie reaguje u każdego tak samo na podanie jodu w kontraście. Wielokrotne podania powodują zwiększenie częstości wystąpienia niedoczynności tarczycy. Z drugiej strony, jod w dużych dawkach nie jest bezpieczny dla pewnej grupy pacjentów. Przy wcześniej rozpoznanych niektórych chorobach tarczycy oraz równocześnie rozpoznanych schorzeniach kardiologicznych dochodzić może do nadczynności tarczycy, a nawet do przełomów tarczycowych, które są prawdziwym zagrożeniem życia.
Zablokowana tarczyca
Część naszych pacjentów ma zablokowaną tarczycę w wyniku stosowania leków i substancji zawierających jod, czyli czasowo tarczyca jest chroniona przed ewentualnym zagrożeniem wchłonięcia jodu promieniotwórczego. Na co dzień nie zdajemy sobie z tego sprawy. Niektóre leki (np. amiodaron, krople do oczu przeciwko zaćmie zawierające jod) czy właśnie podanie kontrastów jodowych zawierają na tyle dużą dawkę jodu, że potrafi on zablokować tarczycę na kilka miesięcy. Oczywiście, sprzyja temu też wiele innych nawyków, m.in. nagminne stosowanie preparatów wielowitaminowych, tranu, dieta z wodorostami. Takie zachowania w sposób naturalny zmniejszają możliwość pochłonięcia przez tarczycę jodu radioaktywnego. Zablokowana jodem stabilnym tarczyca charakteryzuje się niską jodochwytnością, uniemożliwiającą specjalistom medycyny nuklearnej leczenie jodem promieniotwórczym. Obserwujemy to podczas badań kwalifikujących naszych pacjentów do leczenia jodem radioaktywnym łagodnych chorób tarczycy.
Skutki awarii w Czarnobylu dla Polski
Problem z oceną skutków promieniowania po katastrofie w Czarnobylu polega na tym, że zostały one przeliczone na statystycznego Polaka i według naszych stron rządowych średnia skumulowana dawka życiowa dla całego ciała, jaką otrzymał statystyczny Polak po awarii w Czarnobylu wyniosła 0,9 mSv. Dawka, jaką otrzymuje się np. przy jednokrotnym badaniu mammograficznym wynosi 2-4 mSv. Weźmy pod uwagę, że ten sam statystyczny Polak otrzymuje cały czas promieniowanie jonizujące, które pochodzi z naturalnych źródeł na Ziemi, z kosmosu i z wnętrza człowieka, czyli ze źródeł naturalnych (promieniowanie ziemskie i kosmiczne), które wynosi 2,45 mSv rocznie, a dodając do tego źródła sztuczne, np. medyczne, łącznie jest to 3,3 mSv rocznie. Na całym świecie są różne dawki naturalnego promieniowania, np. na stacji kolejowej Grand Central w Nowym Jorku dawka promieniowania wynosi 5,4 mSv/rok z powodu użycia podczas budowy dużej ilości granitu, w którym naturalnie występują substancje promieniotwórcze. W niektórych rejonach Norwegii i Szwecji promieniowanie ze źródeł naturalnych wynosi od 10 do 35 mSv/rok. Należy podkreślić, że u mieszkańców tych rejonów nie stwierdzono ani zwiększonej liczby nowotworów ani przypadków chorób genetycznych.

|
|
Po pierwsze ratować, po drugie organizować przyszłość |
Po pierwsze ratować, po drugie organizować przyszłość
Leczenie wojennych uchodźców z Ukrainy, w tym chorych onkologicznie dzieci; pomoc medyczna w miejscach, do których przybywają; organizowanie zbiorek na rzecz szpitali bombardowanych miast, w których brakuje już dosłownie wszystkiego; inicjatywa medyków sądowych, którzy chcą dokumentować zbrodnie wojenne; prace nad opracowaniem kalendarza szczepień dla ukraińskich dzieci, by mogły bezpiecznie chodzić do polskiej szkół, żłobków i przedszkoli. To tylko kilka przykładów akcji pomocy Ukrainie, organizowanych przez Uniwersytet Medyczny i Uniwersytecki Szpital Kliniczny we Wrocławiu, które zareagowały natychmiast po ataku Rosji na naszego sąsiada.
– Najważniejsze, żeby pomoc, którą kierujemy do uchodźców, była świadoma, dobrze przemyślana i zorganizowana. Pomagajmy mądrze, by nie zmarnować ogromnego potencjału dobrej energii, która ujawniła się w ostatnich dniach. Ta sytuacja nie skończy się za chwilę, musimy mieć tego świadomość – mówi rektor UMW prof. Piotr Ponikowski. – Niech każdy robi to, na czym najlepiej się zna. My znamy się na opiece zdrowotnej i na tym się koncentrujemy.
Już w pierwszym dniu rosyjskiej agresji na Ukrainę Poradnia Zdrowia Psychicznego USK we Wrocławiu uruchomiła konsultacje dla obywateli Ukrainy potrzebujących wsparcia psychiatry w swoim języku. Rektor UMW powołał zespół ds. koordynacji pomocy Ukraińcom ze strony UMW i USK. Jego szefem został prof. Tomasz Zatoński.
– W całym swoim dorosłym życiu nie sądziłem, że kiedykolwiek doczekam sytuacji tak tragicznej, a jednocześnie wymagającej tak zorganizowanego działania – przyznaje prof. Tomasz Zatoński. – To nie tylko doraźne działania, tak oczywiste, jak ratowanie ludzkiego życia. Trzeba też przewidywać problemy, jakie pojawią się w najbliższej przyszłości w związku z tą gigantyczną falą wojennych uchodźców, z których część u nas zostanie. Jesteśmy w stałym kontakcie z wojewodą, marszałkiem województwa i prezydentem Wrocławia.
Uniwersytecki Szpital Kliniczny we Wrocławiu jest jednym z ośrodków wyznaczonych przez rząd do zaopatrzenia medycznego ofiar wojny. Od jej wybuchu na SOR USK codziennie zgłasza się po kilkadziesiąt osób, które uciekły z Ukrainy i potrzebują medycznej pomocy. Część z nich trafia na szpitalne oddziały. Na razie nie są to ranni, ale widząc bestialskie ataki rosyjskiego wojska na zwykłych ludzi, trzeba się liczyć z tym, że to tylko kwestia czasu. W pierwszych dniach marca ośmioro najciężej chorych onkologicznie dzieci z Ukrainy przyjęła Klinika Transplantacji Szpiku, Onkologii i Hematologii Dziecięcej USK we Wrocławiu. Niektóre wymagają przeszczepów komórek krwiotwórczych szpiku, inne kontynuacji leczenia onkologicznego. Takich dzieci zapewne będzie jeszcze wiele. Lekarze USK niosą pomoc medyczną ofiarom wojny także w innych miejscach, m.in. w akademiku przy ul. Wittiga we Wrocławiu, gdzie znaleźli schronienie uchodźcy. Wśród nich jest kilkudziesięcioro dzieci. Do bezinteresownej pomocy zgłosiło się 30 stażystów. Wśród nich są osoby z Ukrainy, co ułatwia porozumiewanie się z pacjentami w ich ojczystym języku.
Szpital rozpoczął także podawanie szczepionek przeciw Covid-19 osobom narodowości ukraińskiej dzieciom i dorosłym – zarówno w swoich punktach szczepień, jak i w Szczepciobusie. Nie muszą one wcześniej się rejestrować, a kwestionariusz wstępnego wywiadu dostępny jest w języku ukraińskim.
– Problem szczepień, nie tylko przeciwko COVID-19, jest także bardzo ważny w kontekście przyszłości – dodaje prof. Tomasz Zatoński. – Prace nad opracowaniem kalendarza szczepień dla ukraińskich dzieci, których rodzice zdecydują się zostać w Polsce, rozpoczął już zespół prof. Leszka Szenborna, kierownika Katedry i Kliniki Pediatrii i Chorób Infekcyjnych UMW i USK.
USK uruchomił zbiórkę dla ukraińskich lecznic za pośrednictwem platformy Się Pomaga oraz Fundacji DOLFROZ. Informacje o tym, czego potrzebują lekarze z ukraińskich szpitali, docierają do UMW i USK za pośrednictwem pracowników pochodzących z Ukrainy. Pomoc trafi dla konkretnych lecznic. Za zebrane pieniądze kupione zostaną niezbędne rzeczy do ratowania życia pacjentów i zostanie zorganizowany transport. Pomoc dotrze też do rodzin pracowników szpitala i uczelni pochodzących z Ukrainy, którzy uciekają ze swojego kraju najczęściej tylko z podręcznym bagażem. Liczy się każda wpłata!
https://www.siepomaga.pl/usk-pomaga-ukrainie
lub
przelew na subkonto w Dolnośląskiej Fundacji Rozwoju Ochrony Zdrowia
nr 79 1240 1994 1111 0010 1861 8795 - koniecznie z dopiskiem: „darowizna na cele ochrony zdrowia – USK pomaga Ukrainie”.


|
|
Oni ratują życie – my pomóżmy im. USK we Wrocławiu wspiera szpitale na Ukrainie |
Wpłaty na nasze subkonto w Dolnośląskiej Fundacji Rozwoju Ochrony Zdrowia PKO SA 79 1240 1994 1111 0010 1861 8795 - koniecznie z dopiskiem: „darowizna na cele ochrony zdrowia – USK pomaga Ukrainie”
Oni ratują życie – my pomóżmy im. USK we Wrocławiu wspiera szpitale na Ukrainie
Środki opatrunkowe, leki przeciwbólowe, wenflony, gips, szwy chirurgiczne, rurki intubacyjne, koce ratownicze – to tylko niektóre rzeczy z długiej listy potrzeb ukraińskich szpitali, które wciąż działają w warunkach wojny. Personel medyczny nie opuścił pacjentów i stara się ratować ludzkie życie. Jest to coraz trudniejsze, a w niektórych oblężonych i bombardowanych miastach graniczy wręcz z cudem. Każdy alarm przeciwlotniczy oznacza ewakuację – najczęściej do piwnic, które stały się schronami. Najciężej chorym pacjentom, którzy nie są w stanie przemieszczać się między piętrami, w podziemiach szpitalnych organizuje się szpitalne łóżka na stałe. Ofiar wojny jest coraz więcej. Przybywa osób z ranami postrzałowymi, ranionych odłamkami, poparzonych, wymagających pilnych zabiegów lub chociaż uśmierzenia bólu. W szpitalach na Ukrainie brakuje dosłownie wszystkiego, także żywności i wody. Dramatyczne relacje lekarzy z Kijowa, Tarnopola i wielu innych miejsc docierają do naszych pracowników bezpośrednio od kolegów, poznanych w zupełnie innych czasach, gdy świat wydawał się normalny. Podczas konferencji naukowych, w czasie wymian studenckich, towarzyskich spotkań. W jednej chwili rosyjska inwazja zamieniła ten świat w gruzy. Jedyne, co możemy zrobić, to pomagać. Wiemy, czego potrzebują lekarze z ukraińskich szpitali, ponieważ na bieżąco informują nas o swoich najpilniejszych potrzebach każdego dnia. Pomoc trafi dla konkretnych lecznic, z którymi mamy kontakt. Za zebrane pieniądze kupimy niezbędne rzeczy do ratowania życia pacjentów i zorganizujemy transport. Pomagamy też rodzinom naszych pracowników pochodzących z Ukrainy, którzy uciekają ze swojego kraju najczęściej tylko z podręcznym bagażem. Liczy się każda wpłata. Pieniądze można przesłać na nasze subkonto w Dolnośląskiej Fundacji Rozwoju Ochrony Zdrowia nr 79 1240 1994 1111 0010 1861 8795 - koniecznie z dopiskiem: „darowizna na cele ochrony zdrowia – USK pomaga Ukrainie” oraz bezpośrednio na portalu SIEPOMAGA.PL https://www.siepomaga.pl/usk-pomaga-ukrainie.
Firmy i instytucje pragnące przekazać darowizny rzeczowe prosimy o kontakt z naszym koordynatorem pod numerem +48 518 218 745 pon-pt w godz. 10.00-13.00. Zgłoszenia darowizn rzeczowych można również przesyłać na adres
Adres poczty elektronicznej jest chroniony przed robotami spamującymi. W przeglądarce musi być włączona obsługa JavaScript, żeby go zobaczyć.
|
|
Światowy Tydzień Jaskry 6-12 marca |
 
Informacja prasowa
2022-03-06
Jest jedną głównych przyczyn ślepoty na świecie. Rozwija się podstępnie, długo nie dając objawów. Nieleczona zawsze prowadzi do nieodwracalnej utraty wzroku. Jaskra, nazywana cichym złodziejem wzroku, to schorzenie, które w Polsce może dotyczyć nawet 1 miliona osób, ale połowa z nich o tym nie wie. Obchodzony od lat w początkach marca Światowy Tydzień Jaskry ma przede wszystkim poprawić społeczną świadomość problemu i przekonać, jak ważna jest profilaktyka.
– Regularne badania okulistyczne to jedyny sposób, by wykryć chorobę we wczesnym stadium, gdy jeszcze można zahamować jej rozwój, a w konsekwencji uratować wzrok – przekonuje prof. Marta Misiuk-Hojło, kierownik Katedry i Kliniki Okulistyki Uniwersytetu Medycznego i Uniwersyteckiego Szpitala Klinicznego we Wrocławiu, członek zarządu Polskiego Towarzystwa Okulistycznego. – W pełni rozwinięta jaskra jest chorobą nieuleczalną. Prowadzi ona bowiem do zaniku nerwu wzrokowego, a kiedy już do tego dojdzie, medycyna jest bezradna. Natomiast mamy skuteczne, a w dodatku mało uciążliwe, metody hamowania procesu chorobowego. Jest tylko jeden warunek: wdrożenie leczenia w odpowiednim momencie. Niestety, w Polsce większość pacjentów z jaskrą zgłasza się do okulistów zbyt późno.
Według ekspertów, liczba osób dotkniętych jaskrą w Polsce regularnie rośnie. Jeszcze przed kilku laty szacowano ją na kilkaset tysięcy, obecnie może sięgać nawet miliona. Niezmiennym pozostaje natomiast fakt, że blisko połowa jest niezdiagnozowana. Nie odczuwa objawów, nie ma nawyków profilaktyki, więc nie odwiedza okulisty. I powoli traci wzrok. Duży odsetek przypadków jaskry wykrywa się zupełnie przypadkiem, przy okazji innych badań.
Wśród czynników ryzyka zachorowania na jaskrę wymienia się m.in.: wiek powyżej 40. roku życia, choroby kardiologiczne, obecność jaskry w rodzinie, zaburzenia krążenia obwodowego, krótkowzroczność, ból głowy, a także długotrwały stres.
– Jednak w rzeczywistości na jaskrę może zachorować każdy, dlatego profilaktyczne badanie w kierunku tej choroby zalecamy wszystkim dorosłym powyżej 40 r. życia, którzy od roku nie byli – dodaje prof. Marta Misiuk-Hojło. – Badania w kierunku jaskry polegają na pomiarze ciśnienia wewnątrzgałkowego, analizie budowy dna oka oraz nerwu wzrokowego, a także zbadaniu pola widzenia i są refundowane przez NFZ.
|
|
4 marca - Światowy Dzień Otyłości |
|
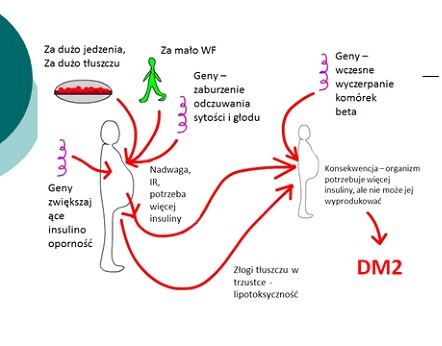
4 marca - Światowy Dzień Otyłości. Polskie dzieci tyją najszybciej w Europie
– Od 1974 do 2016 r. liczba otyłych dzieci powyżej 5 roku życia wzrosła z 11 do 124 milionów, a ponadto 213 milionów dzieci miało nadwagę. Utrzymywanie się obecnego trendu, będzie skutkowało wzrostem otyłości i nadwagi szczególnie u dzieci najmłodszych. Polska obok Anglii należy do krajów europejskich o największym przyroście dzieci z nadwagą i otyłością – przestrzega prof. Anna Noczyńska, diabetolog, specjalista chorób dziecięcych, wieloletnia szefowa Kliniki Endokrynologii i Diabetologii Wieku Rozwojowego Uniwersyteckiego Szpitala Klinicznego we Wrocławiu.
Prof. Noczyńska podkreśla, że otyłość jest drugą po paleniu tytoniu, najczęstszą przyczyną śmierci. Wskaźnik otyłości u dzieci rośnie wraz z wiekiem i wynosi:. 6,1% u 8 letnich chłopców oraz 14,85% u chłopców 16-17 letnich. U dziewcząt odpowiednio od 7,9% do 13,7%. Oznacza to, że jeden na sześciu chłopców i jedna na siedem dziewczynek ma nadwagę lub otyłość. U dzieci wrocławskich występowanie nadwagi i otyłości w klasach 1-5 szkoły podstawowej kształtuje się na poziomie 7-10 %, z przewagą u dziewczynek. W 2017 roku Polska znalazła się na 6 miejscu pod względem występowania nadwagi i otyłości u osób powyżej 18 roku życia ( 23,2%). Dramatyczny wzrost odsetka Polaków z nadwagą lub otyłością rozpoczyna się w 18-24 roku życia.
Wciąż trzeba przypominać, że otyłość to nie defekt kosmetyczny, jak uważa wielu rodziców, ale choroba:
– Otyłość jest chorobą wieloczynnikową, przewlekłą, wynikającą z zaburzeń mechanizmów odpowiedzialnych za przyjmowanie energii i jej wydatkowania – mówi prof. Anna Noczyńska. – Z otyłością wiąże się występowanie licznych zaburzeń metabolicznych, m.in. : zespół metaboliczny, cukrzyca typu 2, insulinooporność, dyslipidemia, zaburzenia tolerancji glukozy, nadciśnienie, choroby układu oddechowego a także niektóre nowotwory. Otyłość zwiększa ryzyko wystąpienia zaburzeń hormonalnych, zmian zwyrodnieniowych stawów i układu kostno-stawowego.
Głównymi czynnikami determinującymi otyłość są czynniki środowiskowe, dopiero w drugiej kolejności są to geny. Dlatego rodzice maja ogromny wpływ na to, czy ich dzieci będą miały prawidłową wagę. - Najczęściej konieczna jest zmiana stylu życia, modyfikacja diety oraz zwiększenie aktywności fizycznej – radzi diabetolog. – Należy jeść przy stole a nie podczas oglądania telewizji czy gry na komputerze. Zaleca się spożywanie 5 posiłków dziennie, ważne jest pierwsze śniadanie, które powinno być spożyte przed godz. 8.00, a drugie śniadanie w szkole. Należy całkowicie wyeliminować spożycie syropu glukozowo - fruktozowego, ograniczyć podjadanie wysokoenergetycznych przekąsek na korzyść warzyw i owoców, a słodzone napoje zastąpić wodą, herbatą, mlekiem. Spożycie warzyw i owoców powinno stanowić połowę porcji posiłku (pół talerza) a drugą połowę: jajka, chude mięso, ryby, makaron, ziemniaki, ryż. Warto wspomnieć o obserwowanym nie tylko u dzieci zjawisku „zajadania stresu” , którego przyczyną są najczęściej sytuacje rodzinne i niepowodzenia szkolne, skłaniające dziecko do sięgania po wysokoenergetyczne przekąski. Często niezbędna jest interwencja psychologa.
Otyłość definiujemy jako stan patologicznego nagromadzenia tkanki tłuszczowej w organizmie (powyżej 25% całkowitej masy ciała u kobiet i 20% u mężczyzn) przekraczające jego fizjologiczne potrzeby i możliwości adaptacyjne, mogący prowadzić do niekorzystnych dla zdrowia skutków
 |
|
Ocalone przed wojną, by walczyć z białaczką – dzieci z Kijowa już bezpieczne w USK |
|
Ocalone przed wojną, by walczyć z białaczką – dzieci z Kijowa już bezpieczne w USK
Huk wybuchów, wystrzały, wycie syren; pacjenci w piwnicach z kroplówkami, brak leków i jedzenia – tak wygląda praca szpitali w miastach ogarniętych wojną za naszą wschodnią granicą. Trwa akcja ratowania chorych na nowotwory dzieci z Ukrainy. Pięcioro z nich, w wieku 6-16 lat, dotarło do Uniwersyteckiego Szpitala Klinicznego we Wrocławiu. Na oddziale Kliniki Transplantacji Szpiku, Onkologii i Hematologii Dziecięcej USK są razem ze swoimi mamami, babciami.
Akcję pomocy ukraińskim dzieciom z chorobą nowotworową organizuje specjalna grupa robocza Polskiego Towarzystwa Onkologii i Hematologii Dziecięcej. Ewakuowani z Ukrainy pacjenci lokowani są w ośrodkach specjalistycznych w całej Polsce.
– Dzieci, które miały zaplanowany przeszczep komórek krwiotwórczych szpiku, na początek trafiły do nas, jako do największego dziecięcego ośrodka transplantacyjnego w Polsce – mówi prof. Krzysztof Kałwak, kierownik Kliniki Transplantacji Szpiku, Onkologii i Hematologii Dziecięcej USK we Wrocławiu, który jest także koordynatorem akcji PTOiH ds. transplantacji. – Teraz przygotowujemy się do trzech najpilniejszych przeszczepów, zaplanowane są już pobrania. Opiekunowie tych pacjentów mówią, że kiedy wybuchła wojna, byli zrozpaczeni. Bali się, że dzieci nie uda się uratować. Jeszcze wczoraj nie było pewności, czy zdołają wyjechać z oblężonych miast i dotrzeć bezpiecznie do granicy. Te mamy i babcie są przerażone, ale teraz widzą szansę i mają nadzieję, za które nam dziękują. Po pacjentów i ich opiekunów na granicę pojechały trzy karetki, w tym dwie z USK, z medycznym personelem, w tym stażystką pochodzenia ukraińskiego, która pełniła także rolę tłumacza. Prof. Kałwak ocenia, że dzieci, które w nocy dotarły do Wrocławia z Kijowa, ogólnie dobrze zniosły podróż, zważywszy na to, że trwała ona 48 godzin, a dzieci są ciężko chore onkologicznie. Klinika czeka na kolejnego pacjenta, który ma dojechać z Łucka, ponadto jedno z dzieci będzie przyjęte na oddział na jeden dzień, tylko na czas badań.
– Na razie zapewniamy dzieciom z Ukrainy, wymagającym pilnego leczenia onkologicznego i hematologicznego, opiekę medyczną w Polsce (jest ich obecnie ok. 50). Nie wiem, jak będzie w przyszłości. Jeśli tych pacjentów będzie wielu, zapewne będą musiały się włączyć inne kraje – przyznaje prof. Krzysztof Kałwak.
 
   |
|
Gotowi na przyjęcie uchodźców z Ukrainy |
|
Gotowi na przyjęcie uchodźców z Ukrainy
– Uniwersytecki Szpital Kliniczny we Wrocławiu jako jeden z pięciu na Dolnym Śląsku został wyznaczony do medycznego zabezpieczenia ofiar wojny z Ukrainy i jest to największa placówka tego typu w naszym regionie – oficjalnie poinformował wojewoda dolnośląski Jarosław Obremski na wspólnej konferencji prasowej z rektorem Uniwersytetu Medycznego we Wrocławiu prof. Piotrem Ponikowskim. Poza USK, funkcję tę w regionie będą pełnić IV Szpital Wojskowy z Polikliniką we Wrocławiu, Dolnośląski Szpital Specjalistyczny im. T. Marciniaka oraz placówki w Legnicy i Świdnicy.
Wojewoda podkreślił, że każdy obywatel Ukrainy, który do Polski dotarł po 24 lutego (dzień rozpoczęcia inwazji rosyjskiej), ma prawo do korzystania z pomocy medycznej. Przypomnijmy, że Klinika Transplantacji Szpiku, Onkologii i Hematologii Dziecięcej USK we Wrocławiu przyjmie kilkoro dzieci z Ukrainy, które wymagają przeszczepów komórek krwiotwórczych szpiku lub kontynuacji leczenia onkologicznego. Biorąc pod uwagę rozwój sytuacji na Ukrainie, można się spodziewać, że w najbliższym czasie osób potrzebujących pomocy medycznej z rejonu objętego wojną będzie o wiele więcej.
– Uniwersytecki Szpital Kliniczny we Wrocławiu będzie pełnił swoją misję pomocy. Na razie uchodźcom wojennym, a potem być może – oby nie – ofiarom wojny – zapewnił rektor UMW prof. Piotr Ponikowski. – Nikt z nas się nie spodziewał, że w ciągu dwóch lat przyjdzie się nam zmierzyć z pandemią i wojną. Mamy do czynienia z absolutnie dramatycznymi sytuacjami, jak choćby warunki transportu dzieci chorych onkologicznie, na które czekamy.
Rektor dodał, że pandemia COVID-19 jeszcze nie minęła, dlatego tak ważne są szczepienia w kontekście spodziewanej fali uchodźców wojennych. Dostaną się oni bowiem do Polski z bardzo słabo wyszczepionego regionu Europy. W USK wszyscy chętni będą mogli się zaszczepić bez zbędnych formalności. Prof. Piotr Ponikowski podkreślał zaangażowanie pracowników UMW i USK oraz studentów w organizowanie pomocy uchodźcom z Ukrainy na wielu różnorodnych polach, często w sposób spontaniczny. Ratownicy medyczni zgłosili się do szkolenia z pierwszej pomocy i medycyny pola walki, mogą także zgłosić się do ew. punktów triażowych, jeśli będzie taka potrzeba. Skoordynowane działania podejmuje uczelnia.
– Na UMW studiuje 79 osób z Ukrainy – poinformował rektor. – Część z nich obecnie pozostała w swoim kraju, musieliśmy im zapewnić możliwość studiowania zdalnie. Nasi pracownicy z Katedry i Zakładu Medycyny Sądowej UMW zadeklarowali wykonywanie bezpłatnych obdukcji sądowo-lekarskich dla obywateli Ukrainy, jeśli zajdzie taka potrzeba. Jako ośrodek uniwersytecki mamy obowiązek dokumentowania zbrodni wojennych na ludności cywilnej dla późniejszego osądzenia tych czynów.
1 marca br. Senat Uniwersytetu Medycznego we Wrocławiu podjął uchwałę w sprawie wyrażenia solidarności z Ukrainą, w której stanowczo potępił agresję Rosji na Ukrainę i zaapelował do środowiska naukowego Rosji o działania na rzecz zakończenia wojny .
„Wykonując zawody medyczne, każdego dnia stoimy na straży zdrowia i życia naszych pacjentów. Nie możemy obojętnie patrzeć na dramat ludności cywilnej, ale też wojsk toczących bratobójczą walkę. Deklarujemy nasze wsparcie przedstawicielom władz administracji rządowej i samorządowej koordynującym w regionie Dolnego Śląska działanie w zakresie ochrony zdrowia” - czytamy w uchwale. – „Jako naukowcy kierujemy się prawdą i budujemy wnioski na podstawie rzetelnie przeprowadzonych badań i analiz. Prawda jest obiektywna, dlatego Senat Uniwersytetu Medycznego im. Piastów Śląskich we Wrocławiu apeluje do środowiska akademickiego Federacji Rosyjskiej o podjęcie wszelkich możliwych kroków zmierzających do pokojowego zakończenia działań wojennych. Tylko pokój jest gwarancją globalnego rozwoju nauki i efektywnej współpracy pomiędzy ośrodkami akademickimi.”
|
|
Najciężej chore onkologicznie dzieci z Ukrainy w drodze do Uniwersyteckiego Szpitala Klinicznego we Wrocławiu |
|
Najciężej chore onkologicznie dzieci z Ukrainy w drodze do Uniwersyteckiego Szpitala Klinicznego we Wrocławiu
Klinika Transplantacji Szpiku, Onkologii i Hematologii Dziecięcej USK we Wrocławiu przyjmie dzieci z Ukrainy, które wymagają przeszczepów komórek krwiotwórczych szpiku lub kontynuacji leczenia onkologicznego. To pacjenci z Kijowa i Łucka, które transportowane są z tamtejszych klinik do polskiej granicy i jeszcze dziś mają dotrzeć do Lwowa. Uniwersytecki Szpital Kliniczny we Wrocławiu jest jednym z ośrodków, wyznaczonych przez rząd do zaopatrzenia medycznego ofiar wojny.
– Jesteśmy przygotowani na natychmiastowe przyjęcie na Oddział Przeszczepowy trójki dzieci, a jednego na Oddział Onkologii – mówi kierownik Kliniki Transplantacji Szpiku, Onkologii i Hematologii Dziecięcej USK we Wrocławiu prof. Krzysztof Kałwak. – Troje z nich to pacjenci z Kijowa, jedno z Łucka. Mają dotrzeć do Lwowa, w którym na razie jest bezpieczniej, a stamtąd do naszej granicy. Wysyłamy po nie ze szpitala transport medyczny. Jestem w stałym kontakcie z lekarzami z tamtejszych klinik. Dzieci powinny do nas dotrzeć w najbliższych dniach, w warunkach wojny jednak nic nie jest pewne ani do końca przewidywalne. Akcję pomocy ukraińskim dzieciom z chorobą nowotworową koordynuje specjalna grupa robocza Polskiego Towarzystwa Onkologii i Hematologii Dziecięcych. Monitoruje ona na bieżąco potrzeby tych pacjentów i organizuje miejsca w specjalistycznych ośrodkach. Poza przyjęciem najciężej chorych dzieci na oddział przeszczepowy, wrocławska klinika planuje również przyjmować, w miarę możliwości, dzieci do kontynuacji leczenia onkologicznego.
Kilku uchodźców wojennych w miniony weekend zgłosiło się na SOR USK. Przyjmuje się wszystkich – na podstawie dowodu osobistego, paszportu lub dokumentu potwierdzenia przekroczenia granicy. Lekarze USK niosą pomoc medyczną ofiarom wojny także w innych miejscach, m.in. w akademiku przy ul. Wittiga we Wrocławiu, gdzie znaleźli schronienie uchodźcy. Wśród nich jest kilkudziesięcioro dzieci.
– Już w niedzielę doraźnej pomocy medycznej udzielał im jeden z naszych stażystów, który pochodzi z Ukrainy – mówi Izabela Cendal z USK, koordynująca tę akcję ze strony stażystów. – Na szczęście, nikt nie wymagał poważniejszej interwencji. W poniedziałek dwie stażystki przebadają wszystkie dzieci, przebywające w akademiku, a w kolejnych dniach zajmiemy się dorosłymi, m.in. pod kątem chorób przewlekłych. Wśród stażystów mamy osoby z Ukrainy, co ułatwia porozumiewanie się z pacjentami w ich ojczystym języku.
Obywatele Ukrainy potrzebujący wsparcia i pomocy psychiatry w swoim języku mogą się też zgłaszać do przyklinicznej Poradni Zdrowia Psychicznego Uniwersyteckiego Szpitala Klinicznego we Wrocławiu ( telefonicznie od poniedziałku do piątku w godz. 9:00 -14:00, tel. 71 784 16 10, 885 852 297 lub mailowo:
Adres poczty elektronicznej jest chroniony przed robotami spamującymi. W przeglądarce musi być włączona obsługa JavaScript, żeby go zobaczyć.
|
|
Bezpłatna pomoc psychiatryczna dla obywateli Ukrainy |
|
Bezpłatna pomoc psychiatryczna dla obywateli Ukrainy
Безкоштовна психіатрична допомога громадянам України
Szanowni Państwo,
Uprzejmie informujemy, że do przyklinicznej Poradni Zdrowia Psychicznego Uniwersyteckiego Szpitala Klinicznego we Wrocławiu mogą zgłaszać się obywatele Ukrainy potrzebujący wsparcia i pomocy psychiatry w języku ojczystym.
Pracujemy w Klinice Psychiatrii USK przy wyb. L. Pasteura 10 we Wrocławiu. W celu ustalenia terminu porady prosimy o kontakt mailowy lub telefoniczny w dniach poniedziałek-piątek w godzinach 9:00 -14:00: +48 71 784 16 10 , +48 885 852 297
Adres poczty elektronicznej jest chroniony przed robotami spamującymi. W przeglądarce musi być włączona obsługa JavaScript, żeby go zobaczyć.
Безкоштовна психіатрична допомога громадянам України
Iнформуємо, що до Приклiничної Пораднi (Полiклiніки) Психiчного Здоров'я Унiверситетської Клiнiчної Лiкарнi у Вроцлавi можуть звертатися громадяни України, що потребують пiдтримки тa допомоги психiатра, який розмовляє польською, українською i російською мовами.
Працюємо в Психiатричнiй Клiницi за адресою узбережжя Пастера 10 у Вроцлавi. Для записiв просимо звертатися за допомогою електронної пошти
Adres poczty elektronicznej jest chroniony przed robotami spamującymi. W przeglądarce musi być włączona obsługa JavaScript, żeby go zobaczyć.
або за телефонами +48 71 784 16 10, +48 885 852 297 (з понедiлка до п'ятниці в годинах з 9:00 -14:00). |
|
Anosmia – czym to pachnie? |
|
Anosmia – czym to pachnie?
27 lutego przypada Dzień Wiedzy o Anosmii, czyli schorzeniu polegającym na utracie węchu. Może do niego dojść w wyniku infekcji wirusowej (zwłaszcza górnych dróg oddechowych), urazów głowy, działania substancji toksycznych, w przebiegu chorób neurodegeneracyjnych i schorzeń w zakresie zatok przynosowych. Rzadko, ale też zdarza się anosmia wrodzona. Choć problem jest znany od dawna, a na zaburzenia węchu według różnych badań może cierpieć nawet ok. 15 proc. populacji, to wiele osób usłyszało o nich dopiero podczas pandemii, gdy zakażeni koronawirusem masowo zaczęli tracić powonienie.
– Zaburzenia węchu nie są traktowane jako poważna choroba i z tego powodu problem jest bagatelizowany – przyznaje dr Katarzyna Resler z Kliniki Otolaryngologii, Chirurgii Głowy i Szyi Uniwersyteckiego Szpitala Klinicznego we Wrocławiu, której praca doktorska, obroniona na Uniwersytecie Medycznym we Wrocławiu, dotyczyła właśnie zaburzeń powonienia. – Dopiero pandemia zwróciła uwagę na tę dolegliwość. Utrata węchu i smaku (które często razem występują) w I fali pandemii stanowiły charakterystyczny objaw zakażenia koronawirusem. Co więcej, okazało się, że anosmia często utrzymuje się długo po przechorowaniu COVID-19 i nie cofa się tak, jak to jest w przypadku innych infekcji grypowych i grypopodobnych, gdy zaburzenie powonienia – jeśli do niego dojdzie – jest krótkotrwałe. Po COVID-19 można nie czuć zapachów przez kilkanaście dni, pół roku, a nawet dłużej. Ponadto u chorych po infekcji koronawirusem obserwujemy zjawisko jakościowych zaburzeń węchu: parosmii – niewłaściwego odbioru zapachów i fantosmii – odczuwania nieistniejących zapachów. Chorzy skarżą się, że są to zwykle nieprzyjemne wonie, np. zgnilizna, spalenizna.
Przyjmuje się, że te opaczne wrażenia węchowe są wynikiem procesu regeneracji nabłonka węchowego (coś już zaczynamy w ogóle czuć), ale jeszcze nie doszło do jego całkowitej odbudowy. Właśnie na zdolności nabłonka węchowego do regeneracji opiera się leczenie pocovidowej anosmii.
– Nie mamy wiele do zaoferowania pacjentom z tym problemem, ale możemy starać się przyspieszyć ten proces – mówi laryngolog. – Jeśli brak węchu trwa dłużej niż dwa tygodnie, zalecamy trening węchowy (dostarczający silnych bodźców zapachowych) i suplementację kwasów Omega 3. Trening polega na wąchaniu dwa razy dziennie czterech zapachów z różnych grup (pomarańcza, róża, goździk i eukaliptus) i jednoczesnym wyobrażaniu ich sobie. Trzeba to robić regularnie i nie zniechęcać się, bo na efekt można czekać tygodniami.
Dlaczego SARS-COV-2 upośledza węch w o wiele większym stopniu niż wcześniej znane patogeny? Tego naukowcy z całą pewnością jeszcze nie wiedzą. Patogen dostaje się do ludzkiego organizmu przez górne drogi oddechowe i powoduje stan zapalny nabłonka węchowego. Dr Kataryna Resler podkreśla, że badania w tej kwestii trwają i przed naukowcami jeszcze daleka droga do rozwikłania wszystkich tajemnic koronawirusa. Także tych związanych z węchem. O tym, jak skomplikowany to zmysł, świadczą m.in. odkrycia pary amerykańskich naukowców, nagrodzone w 2004 r. Nagrodą Nobla. Richard Axel i Linda B. Buck opisali rodzinę około tysiąca genów kodujących receptory węchowe.
Choć anosmia nie jest w medycynie uważana za stan niepełnosprawności, bez wątpienia wpływa na jakość życia. Zwłaszcza, gdy pojawia się nagle i nie ma charakteru przejściowego.
– Zwykle nie zdajemy sobie sprawy z tego, jak ważnym zmysłem jest nasz węch – dodaje dr Resler. – Pozwala nam m.in. uniknąć niebezpieczeństwa (np. pożaru, zjedzenia zepsutego jedzenia), poczuć całą feerię zapachów wiosny, lata, perfum, wpływa na bliskie relacje między ludźmi (np. więź noworodka z matką opiera się w dużej mierze na zapachu). Według badań przeprowadzonych w Szwecji, zaburzenia węchu dotykają 19 proc. społeczeństwa, a opublikowane badania niemieckie wskazują na 22 proc. Jednak w obu krajach badano różne grupy wiekowe, stąd być może wynikają różnice (powonienie pogarsza się bowiem z wiekiem). Z kolei według danych pochodzących z samooceny pacjentów problem ten dotyka ok. 9,5-15 proc. populacji. Tak istotną różnicę można tłumaczyć faktem, że wielu pacjentów nie uświadamia sobie własnego upośledzenia powonienia. Szacuje się, że anosmia, czyli całkowita utrata węchu, występuje u 5 proc. populacji.
|
|
Zdrowotne konsekwencje po przebytym COVID-19 dopiero przed nami |
|
Zdrowotne konsekwencje po przebytym COVID-19 dopiero przed nami
Od kilku tygodni zakażonych SARS-CoV-2 w Uniwersyteckim Szpitalu Klinicznym we Wrocławiu jest coraz mniej i sytuacja epidemiologiczna pozostaje w miarę stabilna. Jednak wciąż prawie co piąty pacjent przyjmowany do szpitala z innego powodu, uzyskuje dodatni wynik testu. Lekarzy niepokoi ponadto rosnąca liczba pacjentów z nasilonymi objawami chorób przewlekłych po przechorowaniu COVID-19. Część z nich ujawnia się nawet po trzech miesiącach od infekcji.
– Od 2-3 tygodni spada liczba pacjentów zakażonych SARS-CoV-2 w naszym szpitalu, ale wciąż jest ich ponad stu – poinformował naczelny epidemiolog USK prof. Jarosław Drobnik. – 22 lutego w obu lokalizacjach (przy ul. Borowskiej i w szpitalu tymczasowym przy ul. Rakietowej) łącznie mieliśmy 135 pacjentów z COVID-19, w tym 19 dzieci. Liczba pacjentów pediatrycznych jest mniej więcej stała, co pokazuje, że COVID-19 jeszcze z nami pozostanie. Choć sytuacja epidemiologiczna w kraju bez wątpienia poprawia się, to nie do końca to widać na oddziałach zabiegowych.
– Jestem umiarkowanym optymistą w ogłaszaniu końca pandemii – przyznaje prof. Dariusz Janczak, kierownik Kliniki Chirurgii Naczyniowej, Ogólnej i Transplantacyjnej USK, zarządzający podczas pandemii całym obszarem zabiegowym szpitala. – Nadal ok. 20 proc. pacjentów, którzy trafiają do nas w trybie ostrodyżurowym, okazuje się zainfekowana. To są pacjenci, którzy mają inne schorzenia i wymagają opieki specjalistycznej, więc nie możemy ich przekazać do szpitala tymczasowego, gdzie leczy się tylko COVID-19. Stworzyliśmy specjalny oddział pooperacyjny, w którym przebywają chorzy ze wszystkich oddziałów zabiegowych z jednoczesną infekcją. Tym, co nas najbardziej niepokoi, jest stale rosnąca liczba pacjentów, którzy trafiają do nas na ostry dyżur z powodu zaostrzenia chorób przewlekłych. Wiążemy to z przebytym zakażeniem wirusem SARS-CoV-2. Do nasilenia objawów choroby podstawowej dochodzi czasem po miesiącu, dwóch, a nawet trzech od infekcji. Dotyczy to głównie chorób sercowo-naczyniowych, obserwujemy znacznie więcej przypadków np. ostrych niedokrwień serca czy zakrzepicy. Niepokojący jest także wcześniej nieobserwowany stopień zaawansowania objawów. Trzeba się spodziewać, że ostateczne konsekwencje po przechorowaniu COVID-19 dopiero nas czekają.
Prof. Janczak zwraca uwagę także na gorsze efekty leczenia chorych po przebytym COVID-19. Wynika to z tego, że koronawirus powoduje uszkodzenie śródbłonka i zwiększa ryzyko zakrzepicy. A zatem u pacjentów obciążonych, naczyniowych, szczególnie z chorobami tętnic dochodzi do wykrzepiania, co powoduje, że lekarze często są bezradni.
W obliczu końcówki V fali pandemii można już podsumować, że USK udało się bez przerwy łączyć funkcje szpitala covidowego i „białego”, leczącego w tych trudnych warunkach wszystkich pacjentów. – Może nie przeszliśmy tej epidemii całkiem suchą nogą, ale też nie wpadliśmy w nią po same uszy – ocenił prof. Jarosław Drobnik. – Kryje się za tym gigantyczny wysiłek wielu osób, bez których zaangażowania to by się nie udało: zespołu zakażeń szpitalnych, ale i całego personelu, dyrekcji szpitala oraz rektora Uniwersytetu Medycznego we Wrocławiu. Chciałbym im wszystkim bardzo podziękować.
Naczelny epidemiolog USK podziękował także dziennikarzom, którzy od początku pandemii relacjonowali jej przebieg, nie tylko podczas cotygodniowych „covidowych” konferencji prasowych, organizowanych w każdy wtorek w USK. Spotkanie z dziennikarzami 22 lutego br. było ostatnim z tego cyklu. Przynajmniej taką mamy nadzieję.
|
|
Depresja przyczyną bólu, ból powodem depresji |
|
Depresja przyczyną bólu, ból powodem depresji
Czy podłożem przewlekłego bólu może być stan depresyjny, czy też przeciwnie: fizyczne cierpienie powoduje smutek, wymagający już pomocy specjalisty? Na to pytanie naukowcy nie znają jednoznacznej odpowiedzi. Wiadomo natomiast, że istnieje wyraźna korelacja między bólem a depresją. Ponadto pacjenci nie zawsze są właściwie diagnozowani i leczeni pod tym kątem. Tymczasem ból przewlekły jest najczęstszą przyczyną wizyt u lekarzy i dotyka – według różnych szacunków – od 1/5 do nawet 1/3 populacji.
– Ból fizjologiczny jest sygnałem ostrzegawczym, że coś się dzieje w organizmie i z tego powodu jest przydatny – mówi prof. Andrzej Kübler, koordynator Centrum Leczenia Bólu i Opieki Paliatywnej Uniwersyteckiego Szpitala Klinicznego we Wrocławiu i członek zarządu Polskiego Towarzystwa Badania Bólu. – Jednak jeśli trwa dłużej i przybiera postać przewlekłą, przestaje pełnić funkcję ostrzeżenia. W sensie medycznym nie jest pacjentowi potrzebny, niczego nie sygnalizuje, a jedynie przysparza cierpienia. Wówczas sam staje się odrębną chorobą i może całkowicie zmienić życie człowieka. Tak jest m.in. w przypadku migren, bólów krzyża, stawów, bólów neuropatycznych. Okazuje się, że u ok. połowy pacjentów z bólem przewlekłym występują objawy depresji. Wskazują na to liczne badania, ale też obserwujemy to zjawisko u pacjentów przyklinicznej Poradni Leczenia Bólu USK.
Nierozstrzygnięty pozostaje problem, co było pierwsze: ból czy depresja. Na pewno jest tak, że jeśli człowiek cierpi i nie ma dla niego odpowiedniego sposobu leczenia, a dodatkowo traci swoją pozycję w pracy i rodzinie, to mogą się u niego pojawić objawy depresji. Z drugiej strony, chorzy z rozpoznaną depresją ponadprzeciętnie często prezentują objawy bólu. Dowiedziono też, że ta choroba zwiększa wrażliwość na ból. Chorych na depresję bez wątpienia boli bardziej.
Ścisły związek depresji i bólu potwierdza także skuteczność niektórych leków antydepresyjnych w łagodzeniu przewlekłego bólu. Prof. Andrzej Kübler podkreśla jednak, że chodzi o pewną grupę leków o specyficznym działaniu i korzystna może być konsultacja lekarza leczącego ból ze specjalistą psychiatrii. To jedna z wielu sytuacji, które dowodzą, że leczenie bólu przewlekłego jest problemem wielodyscyplinarnym i powinno być prowadzone w sposób zintegrowany.
– Mamy też inne przykłady na to, jak ciało i psychika są ze sobą nierozerwalnie związane – dodaje specjalista leczenia bólu. – U wielu pacjentów mijają objawy depresji, gdy skutecznie leczymy ból, niekoniecznie za pomocą leków, ale np. rehabilitacji. Tak często jest w przypadku bólów krzyża, gdy udaje się je wyeliminować przez fizjoterapię, a jednocześnie pacjent odzyskuje dobry nastrój. W takich sytuacjach wyraźnie widać, że to nie leki pomogły, ale po prostu zniesienie bólu i związana z tym poprawa komfortu życia.
Podstawą skutecznego leczenia jest zawsze prawidłowa diagnoza. Tak samo jest z leczeniem bólu. Pacjenci, którzy zgłaszają się do przyklinicznej Poradni Leczenia Bólu USK, najpierw są poddawani szczegółowym badaniom. Najczęściej konieczne są konsultacje specjalistów różnych dziedzin, żeby dojść do pierwotnej przyczyny problemu. Wśród nich psycholog jest częstym gościem, a wiele dolegliwości fizycznych okazuje się mieć swoje źródło w psychice.
Prof. Andrzej Kübler, ubolewa, że mimo postępu medycyny w wielu dziedzinach, do leczenia bólu nie przywiązuje się należnej wagi. W Polce działa zaledwie 25 poradni, certyfikowanych przez Polskie Towarzystwo Badania Bólu i zapewniających pacjentom interdyscyplinarną diagnostykę oraz terapię. Potrzeby są znacznie większe. Dlatego tym bardziej ważne jest szkolenie medyków i przekazywanie im aktualnej wiedzy na temat diagnostyki i leczenia różnych postaci bólu w ujęciu integracyjnym i interdyscyplinarnym.
Najbliższa konferencja naukowo-szkoleniowa na ten temat „Integracyjna Medycyna Bólu” odbędzie się 8-9 kwietnia we Wrocławiu, a jej partnerem naukowym jest Katedra i Klinika Anestezjologii i Intensywnej Terapii Uniwersytetu Medycznego we Wrocławiu. W komitecie organizacyjnym i naukowym zasiadają były i obecny kierownik tej jednostki: prof. Andrzej Kübler i prof. Waldemar Goździk.
 |
|
Prof. Leszek Szenborn o powrocie dzieci do szkół |
|
Prof. Leszek Szenborn o powrocie dzieci do szkół
W poniedziałek 21 lutego do nauki stacjonarnej wracają wszyscy uczniowie. Prof. Leszek Szenborn, kierownik Kliniki Pediatrii i Chorób Infekcyjnych Uniwersyteckiego Szpitala Klinicznego we Wrocławiu i członek Rady ds. COVID-19, uważa, że to właściwa decyzja w sytuacji, gdy od dawna istnieje możliwość szczepienia przeciwko COVID-19 uczniów w każdym wieku. Od wielu miesięcy mogą się szczepić dzieci w wieku 12-17 lat, a od grudnia ubiegłego roku także te najmłodsze w wieku 5-11 lat.
– Wszyscy, którzy chcieli coś zrobić dla swego zdrowia, mogli się zaszczepić – mówi prof. Leszek Szenborn. – Jeśli ktoś nie boi się zachorowania swojego dziecka, tym bardziej nie powinien się bać jego powrotu do szkoły.
Prof. Szenborn podkreśla, że liczba zakażeń spada, a w kierowanej przez niego Klinice Pediatrii i Chorób Infekcyjnych USK nie ma obecnie żadnego pacjenta z COVID-19 w ciężkim stanie. W jego opinii zakaz chodzenia do szkoły i nauczanie zdalne były uzasadnione w sytuacji przepełnienia szpitali oraz gdy jako populacja oczekiwaliśmy na powstanie odporności poszczepiennej. Teraz już jest jasne, że chętnych do szczepień jest coraz mniej.
– Nie ma więc na co czekać – uważa prof. Szenborn. – Jeżeli ktoś nie chce skorzystać ze szczepienia, to trudno. Natomiast 22 milionom Polaków, którzy się zaszczepili, chcę podziękować, że zawarli przymierze ze zdrowiem. Szczepienie jest wyrazem mądrości. Świadczy o tym, że wybieramy zapobieganie, a nie chorowanie.
Według najnowszych danych dolnośląskiego kuratora oświaty, na Dolnym Śląsku szczepionkę przeciwko COVID-19 przyjęło 10,3 proc. dzieci w wieku 5-11 lat, a w grupie wiekowej 12-18 lat odsetek ten wynosi 49 proc.  |
|
Ambulans za 1 mln zł dla USK od miasta |
|
Ambulans za 1 mln zł dla USK od miasta
Prezydent Wrocławia Jacek Sutryk przekazał Uniwersyteckiemu Szpitalowi Klinicznemu we Wrocławiu 1 mln zł na zakup ambulansu medycznego wraz z wyposażeniem. Jest to ambulans marki Mercedes Benz Sprinter 419, wyposażony w sprzęt najnowszej generacji m.in.: defibrylator, respirator, system transportu pacjenta z noszami bariatrycznymi (o udźwigu do 320 kg), urządzenie do automatycznego uciskania klatki piersiowej, 4 pompy infuzyjne oraz krzesło trakcyjne.
Karetka będzie m.in. przewozić pacjentów z zagrożeniem zdrowia i życia z powodu COVID-19 między poszczególnymi lokalizacjami USK i innymi podmiotami leczniczymi na terenie Wrocławia. Służyć będzie także, jako dodatkowy mobilny punkt szczepień dla seniorów i osób mających trudności z poruszaniem się.
Dotychczas zespół wyjazdowy USK zaszczepił ponad pół tysiąca starszych osób, którym ze względu na wiek trudno byłoby dotrzeć do punktu sczepień poza domem. Wśród tych, którzy przyjęli szczepionkę we własnych mieszkaniach, była 100-latka oraz 96-letnia pani, odznaczona Orderem Orła Białego. Potrzeby nadal są duże - nasza karetka jeździ do wrocławskich seniorów raz w tygodniu.
- Dziękując panu prezydentowi za ten prezent, mogę powiedzieć, że Dolnoślązacy mogą czuć się lepiej - powiedział prof. Piotr Ponikowski, rektor Uniwersytetu Medycznego we Wrocławiu podczas oficjalnego przekazania karetki przez Prezydenta Wrocławia, które odbyło się 18 lutego. - Mają bowiem hojnego prezydenta Wrocławia, a także taki ośrodek, jak Uniwersytecki Szpital Kliniczny, którego potencjał jest ogromny.
Dyrektor ds. lecznictwa otwartego USK we Wrocławiu Barbara Korzeniowska podkreśliła, że wsparcie ze strony władz miasta ma największe znaczenie dla pacjentów, dlatego dziękuje przede wszystkim w ich imieniu.
- Dzięki takiej karetce i innym urządzeniom, które mogliśmy kupić z przekazanych nam środków, poprawiamy jakość życia pacjentów i ich bezpieczeństwo - powiedziała Barbara Korzeniowska. - A po to właśnie jesteśmy.
Prezydent Jacek Sutryk zapewnił, że choć Wrocław nie jest organem założycielskim dla żadnego szpitala, to jednak nie zwalnia się z odpowiedzialności za ochronę zdrowia.
- W ubiegłym roku wsparliśmy wrocławskie szpitale kwotą 6 milionów złotych - podsumował prezydent Jacek Sutryk. - Jest to w rzeczywistości dar od wszystkich wrocławian.
Przekazany dziś oficjalnie nowoczesny ambulans jest już drugim, którym USK dysponuje dzięki wsparciu miasta. W 2020 roku ze środków przekazanych przez Prezydenta Wrocławia (1 mln zł) zakupiony został najnowocześniejszy w Polsce ambulans kontenerowy do przewozu osób z ostrą niewydolnością oddechową. Jest on wyposażony w respirator, a także umożliwia podłączenie pacjenta do urządzenia ECMO, zastępującego pracę płuc i serca, już w trakcie transportu do specjalistycznego ośrodka. USK wykorzystuje ten pojazd kilka razy dziennie.
- Ta karetka przejechała już 75 tysięcy kilometrów - powiedział prof. Waldemar Goździk, kierownik Kliniki Anestezjologii i Intensywnej Terapii USK we Wrocławiu. - Bardzo przydała się nam m.in. podczas najostrzejszej fazy pandemii, przewożąc ciężko chorych pacjentów do szpitala tymczasowego. Jestem przekonany, że nowy ambulans, także wyposażony w sprzęt najnowszej generacji do intensywnej terapii, w ciągu roku przejedzie podobna trasę.
Poza środkami na zakup pojazdów medycznych, miasto wsparło w ub. r. USK kwotą blisko 2,3 mln zł na specjalistyczne wyposażenie. Szpital przeznaczył te środki na:
- zakup kardiomonitora i głowicy USG dla Kliniki Neurologii USK - (37 tys. zł)
- zakup cyfrowego aparatu RTG dla Uniwersyteckiego Centrum Diagnostyki Obrazowej (1,2 mln zł)
- zakup innego sprzętu medycznego, m.in.:
* aparat USG (618 tys. zł), który umożliwia dokładną ocenę układu naczyniowego do Kliniki Angiologii, Nadciśnienia Tętniczego i Diabetologii USK.
* aparat USG (160 tys. zł) do Kliniki Chirurgii Urazowej i Chirurgii Ręki USK * 32 pompy infuzyjne.
     |
|